作者简介: 张 鑫(1976—),女,北京人,副主任法医师,大学本科,研究方向为法医学. E-mail: 13621198308@139.com
如何判定椎体压缩骨折发生时间,如何认定骨质疏松症在椎体压缩骨折中的伤/病关系,是一直困扰法医临床鉴定工作者的难点问题,目前国内外医学界及法医学界尚未就此提出有效的解决方法.本文对骨质疏松性椎体压缩骨折的临床研究现状进行了综述,介绍了椎体压缩骨折的损伤机制,分类及特征,骨质疏松症的诊断标准和骨折风险因子的相关概念,分析比较了定量超声检查(QUS),双能X线吸收测量法(DXA)和定量CT(QCT)三种常用的骨密度测量技术的优缺点,详细阐述了临床上应用磁共振技术诊断椎体压缩骨折和推断新鲜陈旧椎体压缩骨折的最新进展情况,在此基础上,结合法医临床鉴定工作的特点,探讨用MR弥散加权成像(MR-DWI)和磁共振化学位移成像(CSI)技术解决椎体压缩骨折时间判定,提出了应用骨密度的骨折阈值解决骨质疏松症在椎体压缩骨折中的伤/病关系问题的设想.
Vertebral compressed fracture, possibly caused by osteoporosis or a trauma, is one of the most encountered cases in forensic clinical settings. Determining the time of vertebra crush and identifying the cause-effect relationship of vertebral compressed fracture with osteoporosis have always been a challenge for forensic medical examiners. However, there has not yet been better approaches brought up by either domestic or international clinical including forensic communities till present. This article reviews current researches on the mechanism of collapse of vertebra, classification and characteristics of thoracic and lumbar compressed fractures, and the diagnostic criteria of osteoporosis as well. An introduction to the concept of risk factors associated with fractures is also presented. Three most common techniques in clinical settings, quantitative ultrasound (QUS), dual-energy X-ray absorptiometry (DXA) and quantitative CT (QCT), are compared comprehensively for the measure of bone density. Their pros and cons are outlined respectively. In addition, magnetic resonance imaging (MRI) is specifically introduced of its most current progresses, its applications in diagnosis of vertebral compresses fractures, as well as its implementation to predict acute versus chronic vertebral compressed fracture. Finally, based on the characteristics of forensic clinical work, we propose an initiative of implementing magnetic resonance diffusion weighted imaging (MR-DWI) and magnetic resonance chemical shift imaging (MR-CSI) technology in the examination of vertebral compressed fractures with purpose to play their potential to determine the timing and acuity of fractures. Moreover, we also put forward the application of the bone density and its fracture threshold in recognition and interpretation of the cause-effect relationship between osteoporosis and vertebral compressed fracture.
法医临床学鉴定中, 胸腰段椎体压缩骨折较多见, 致伤机制多见于巨大暴力和摔倒坐地, 其中摔倒坐地所致骨折一直是鉴定工作的难点, 原因在于此类骨折多见于老年人, 其影像学表现与骨质疏松症引起的病理性椎体压缩骨折不易区分.其次, 当伤者外伤合并骨质疏松症时, 应如何正确判断伤/病关系, 国内外医学界及法医学界对此没有系统的研究和报道.本文将临床上关于骨质疏松性椎体压缩骨折的研究现状作以综述, 以望对法医同仁们有所帮助.
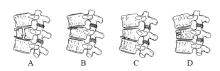
胸腰段脊柱骨折目前国内外尚无统一分类标准, 临床上多根据损伤机制, 损伤受累范围和椎管受压情况进行分类.1983年, Denis结合多年脊柱外伤治疗经验, 提出三柱分类的概念, 将胸腰椎分成前, 中, 后三柱.前柱包括前纵韧带, 椎体前1/2, 椎间盘前部, 中柱包括后纵韧带, 椎体后1/2, 椎间盘的后部, 后柱包括椎弓, 黄韧带, 椎间小关节和棘间韧带.椎体压缩骨折主要涉及椎体前柱, 中柱, 后柱无损伤, 又分为四个亚类 (见图1).
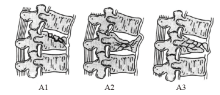
1994年, Magerl等基于两柱理论(即:前柱为脊柱负重部分, 包括前后纵韧带, 椎体和椎间盘, 后柱为脊柱抗张力部分, 包括椎弓, 棘上, 棘间韧带, 黄韧带和椎间关节等), 提出了脊柱骨折的AO分型.其中压缩损伤又分为三个亚型(见图2).
骨质疏松性椎体压缩骨折是骨质疏松症的常见并发症之一[1, 2], 属于病理性骨折, 主要表现为骨量减少, 骨组织微结构退变, 骨质脆性增加, 多发生在45岁以后, 流行病学对它的认识很局限, 原因是相当比例的椎体压缩骨折病人并无症状, 常由胸部X线检查偶然发现[3].临床上通常依据骨密度(bone mineral density, BMD)的检测结果进行骨质疏松症诊断.世界卫生组织(WHO)规定, BMD低于峰骨量均值- 2.5 SD的诊断为骨质疏松症.在我国, 调查结果显示, 无论男女, 在50岁以前, 骨质疏松症患病率均在10%以内; 50岁以上开始明显增高, 患病率为15%, 骨折发生率接近1/3, 脊柱压缩骨折的发病率随年龄而呈直线增高, 80岁以上患者甚至可达到36%[2, 4].Hayes等[5]利用骨密度来反映骨的强度, 预测骨折危险, 提出了风险因子的概念, 既在某一特定活动中椎体承受的实际负荷与可耐受的最大负荷的比值.风险因子大于1表明椎体负荷过重, 可能诱发骨折, 对于BMD非常低的老年人, 甚至像咳嗽, 系鞋带, 持物这样简单活动也有椎体骨折的危险.高雅滨等[6, 7, 8]利用定量CT(quantitative CT, QCT)测量出的BMD进行了预测椎骨骨折风险的病例对照研究.研究结果证实QCT在预测非暴力创伤性椎骨骨折中具有较重要的价值, BMD值越高, 椎骨骨折发生风险越低, 反之, BMD值越低, 椎骨骨折发生风险越高.在男性中, BMD的诊断阈值为64.16 mg/cm3, 敏感度和特异度分别为71.2%和90.4%; 在女性中, BMD的诊断阈值为55.58 mg/cm3, 敏感度和特异度分别为75.3%和94.9%.
骨质疏松性椎体压缩骨折其除具外伤性骨折的一般症状外, 还具以下特点:(1)有非暴力损伤性骨折病史, 在弯腰, 扭转, 持物, 咳嗽等日常活动中, 便可发生骨折; (2)骨折常见于T8, T12和L1, 不伴有间盘撕裂, 骨折部位仅限于椎体, 不影响椎弓, 罕见脊髓损伤; (3)压缩骨折形态多见于楔形, 双凹形及扁平形; (4)好发于60岁以上的老人; (5)可发生多次多处骨折[9, 10, 11, 12]; (6)骨折愈合较慢, 存在骨折不愈合的情况; (7)X线检查可见骨折处BMD减低, 骨皮质变薄, 骨小梁数目减少, 小梁间隙增宽.
骨密度测量是骨质疏松研究的一项突破性进展, 对早期诊断骨质疏松症, 预测骨折风险度[6]等方面具有重要意义.最常用的检查方法有定量超声(quantitative ultrasound, QUS), 双能X线吸收测量法(dual-energy X-ray absorptiometry, DXA)与定量CT(QCT).
定量超声的检查部位为跟骨[3], 通过分析骨质与声波之间的关系来获取骨质的特性(如密度, 结构及强度)相关的定量变量.其优点是廉价, 方便.QUS分析技术是一种参数化方法, 一般不用于图像的重建.QUS评价个体骨质状态的价值并不高, 仅可用于筛查或预筛查, 筛检出的患者要想评价骨质疏松情况应进一步进行DXA或QCT检查.
DXA[13]是用来检测脊柱, 髋部及全身其他部位骨量的骨密度仪.具有射线投照量小, 扫描时间短, 检查精确度高, 检查费用低等特点, 已成为BMD测定的常用方法, 也是目前国际上骨质疏松诊断标准的基础.其测得的BMD值以g/cm2表示.但DXA也存在一定缺陷, DXA测得的是投影面积, 即所测的BMD都是面积BMD, 而不是真正的体积BMD.由于是投影, BMD为扫描区内所有骨的总和, 除不能区分皮质骨和松质骨外, 还可能将周围组织的钙化, 硬化或增生都包含在内, 容易造成测量结果不稳定, 导致DXA在预测骨折风险上应用十分有限.
QCT是20世纪80年代发明的利用常规CT进行BMD测量的技术, 主要对腰椎(L1~L3)进行测量, 其测量结果准确并且可重复性强[14].其最大的优势在于能将皮质骨和松质骨分开评价, 因为脊椎松质骨的代谢活性是皮质骨的8倍, 所以QCT测得的与年龄相关或治疗相关的BMD变化比DXA测得的整体椎体的区域BMD变化大, 结果更为敏感.并且, QCT可分别测量任何部位骨小梁和皮质骨单位体积内的骨矿含量, 即体积密度, 单位以mg/cm3表示.国际临床骨密度学会(ISCD)2007年QCT骨质疏松症诊断标准:QCT骨密度低于80 mg/cm3.但QCT与DXA相比, 检查时间较长, 检查费用较高, 目前可以进行QCT检查的医院较少.
椎体压缩骨折在影像学中主要应用CT, 磁共振成像技术(magnetic resonance imaging, MR)进行检查和诊断.CT对骨组织显像敏感, 可清晰显示线形骨折, 水平走行的骨折以及轻微不全骨折.但是, 由于椎体主要由松质骨组成, 骨折愈合是由骨小梁断裂出血后骨细胞和毛细血管增生, 堆积新骨进行修复, 没有明显的类似皮质骨的骨痂形成, 致使CT不方便观察骨折愈合过程.同时, 对于没有骨折线和椎体变形的隐匿性骨折, CT也难做出诊断.
MR对出血, 水肿和脂肪组织敏感, 能及时发现松质骨内各时期的病理变化[15].王晨等[16, 17]将椎体压缩性骨折愈合过程分为三型, 即:Ⅰ 型(新鲜型), Ⅱ 型(修复型), Ⅲ 型(陈旧型), 不同类型在MRI中表现不同.Ⅰ 型(新鲜型):T1WI和T2WI上信号在椎体内均匀一致分布, T2WI与STIR序列呈现高信号, 与正常骨髓逐渐过渡, 界限不清.这反映了椎体骨折后急性期和亚急性期的表现, 大部分在外伤后3~14 天内.Ⅱ 型(修复型):T1WI和T2WI上信号在椎体内分布不均匀, 呈斑片状, 点状或条状影; 信号变化不统一, 表现为T1WI等, 低信号混杂, T2WI与STIR序列等, 低, 高多种信号混杂.这反映了骨折后的早期修复, 尚未完全骨性愈合, 大部分出现在外伤后7~60 天, 也有少数病例持续至外伤后5个月.Ⅲ 型(陈旧型):T1WI和T2WI上信号与正常椎体相同, 这表示椎体骨折修复后血肿或机化组织被完全清除.损伤椎体的修复重建在1年内完成.椎体压骨折也存在不愈合的情况, 在MRI上表现为椎体内裂隙或真空现象, 裂隙基本位于前上方区域[18], T2像可表现为高信号或低信号, 这取决于裂隙内含液体还是气体, 以及取决于脊柱骨折的时间.新鲜骨质疏松性椎体骨折一般不会出现裂隙, 只有在骨折未愈合和以及椎体长时间持续活动才出现裂隙并且边缘逐渐硬化可形成假关节.
除BMD外骨质量和骨结构亦可独自对骨强度和骨折风险构成影响[19], 为此, 近年在众多科研中[20, 21, 22], 高分辨率MRI(high-resolution MRI, HR-MRI)技术被广泛应用于骨质疏松症的研究.HR-MRI可提供0.15 mm的平面空间分辨率和最小0.3 mm的层厚, 通过梯度回波和自旋回波可获取可视的骨小梁结构图像, 从而预判生物力学强度.梯度回波序列的优点是采集时间相对较短, 但是伪影多; 自旋回波序列采集时间长, 信噪比低, 但是伪影少.
MR弥散加权成像(MR-diffusion weighted imaging, MR-DWI)技术[23].弥散是指分子扩散, 即由热引起的不规则的微观水分子及其他小分子的运动.MRI中水分子的扩散运动, 单位组织容积内的位相差引起信号减低.水分子扩散越快信号越低, 因此几乎为自由水的脑脊液呈现黑色.常规MR-DWI序列包括SE-DWI, EPI-DWI和SSEP-DWI等.生物组织中体素内非相干性运动的大小用弥散系数来描述.弥散系数越大, 代表分子弥散运动越强.通常将DWI测得的生物组织弥散系数称为表观弥散系数(apparent diffusion coefficient, ADC).Herneth等[24, 25]试验证实, 肿瘤性压缩骨折的ADC值较良性压缩骨折的ADC值低.原因在于肿瘤性压缩骨折的骨折椎体中肿瘤细胞堆积, 细胞外水分子相对减少, 分子弥散运动受到抑制, 致使测得ADC值偏低.因此, DWI在鉴别细胞毒性水肿和血管源心血源性水肿, 在鉴别新鲜骨折和陈旧骨折等方面具有较大优势.
正反化学位移成像技术(chemical shift imaging, CSI)是一种无损伤性研究体内组织代谢的技术[26], 属于脂肪抑制技术中的一种.常用于SE序列和梯度回波序列中.CSI对机体脂肪组织非常敏感, 其原因在于脂肪组织中氢质子进动频率比水中氢质子低, 发射频率激发脂肪中氢质子并使其相位分散后再使用所选择的脉冲序列, 射频停止后, 水和脂肪横向弛豫矢量进动频率一致即同相位(IP), 水和脂肪的信号强度在图像中叠加, 信号强度增加.由于水中氢质子较脂肪的进动快, 一段时间后, 两者进动矢量正好相反, 呈反相位(OP), 水和脂肪的信号相互抵消, 信号强度减低.魏君臣[27]研究发现良性病变的反相位/正相位信号比为0.63± 0.21, 病理性病变的反相位/正相位信号比是1.02± 0.11, 正常椎体组织的信号比是0.46± 0.14.
综上所述, CT能够清晰, 敏感地发现压缩椎体的骨折线, QCT测量的骨密度有助于骨折风险的评估, MR有利于观察压缩椎体的愈合过程, 特别是MR-DWI和CSI技术可作为椎体骨折病因鉴别诊断的定量指标.
2014版《人体损伤程度鉴定标准》[28]中, 对损伤和既往伤/病与鉴定结果的关系进行了更严格的规定.例如4.3.1规定:损伤为主要作用的, 既往伤/病为次要或者轻微作用的, 应依据本标准相应条款进行鉴定.4.3.2规定:损伤与既往伤/病共同作用的, 即二者作用相当的, 应依据本标准相应条款适度降低损伤的程度等级, 即等级为重伤一级和重伤二级的, 可视具体情况鉴定为轻伤一级或者轻伤二级, 等级为轻伤一级和轻伤二级的, 均鉴定为轻微伤.4.3.3规定:既往伤/病为主要作用的, 即损伤为次要或者轻微作用的, 不宜进行损伤程度鉴定, 只说明因果关系.这就要求在做鉴定时, 要对既往伤/病的作用做出清楚的判定.
新标准实施后椎体压缩性骨折的损伤程度评定面临两个难题急需解决:(1)摔倒坐地后的单纯性椎体压缩骨折多见于老年人, 骨质正常的年轻人一般不会出现, 骨折发生往往与伤者骨质疏松程度有关, 损伤程度评定时如何解决骨质疏松与外伤的伤/病关系; (2)非外伤的骨质疏松性椎体压缩骨折隐匿性强, 可自行发生或由微小的损伤(如咳嗽, 搬抬重物)引起, 无明显临床症状, 常由胸部X线偶然发现.损伤程度评定时如何判断外伤后检查发现的椎体压缩骨折是否为外伤所致, 即骨折时间的判定.
对于椎体压缩骨折的伤/病关系, 笔者认为, BMD降低水平严重关系到骨折的发生, 也就是临床所说的骨折风险系数.因此, 椎体单纯性压缩骨折的鉴定, 应要求伤者增加骨密度检查和HR-MRI检查, 并且在有条件的情况下最好采用QCT法测量椎体的体积骨密度, 利用骨密度值与骨小梁结构综合评价骨折椎体的骨质特性.当BMD和骨小梁结构属于骨质疏松症的范畴, 特别是男性BMD低于64.16 mg/cm3, 女性BMD低于55.58 mg/cm3, 应考虑降级处理或不予以进行损伤程度鉴定, 以解决椎体压缩骨折的伤/病关系.
对于椎体压缩骨折时间的判定, 借鉴前文所述普通 MRI检查方法, 根据T1WI和T2WI上信号特点, 可将椎体压缩骨折分辨为14天内的新鲜型, 60天以内的修复型及时间较长的陈旧型.但此方法对法医自身的阅片能力要求较高, 人为因素影响较大.如何解决鉴定中的人为因素, 笔者认为DWI和磁共振化学位移成像的同相位反相位值已在临床上广泛应用于良恶性椎体骨折的鉴别.试想, 可否利用骨折修复过程中髓内细胞内外水分子和脂肪细胞的变化, 测量椎体骨折患者不同时期的ADC值及同相位-反相位值, 统计分析不同时期两值的取值范围, 转化为新鲜, 陈旧骨折鉴别诊断的定量指标.如此法可行, 将量化判定骨折时间的方法, 减化鉴定工作程序, 减少案件的信访和投诉, 大幅提高鉴定效率.
The authors have declared that no competing interests exist.
| [1] |
|
| [2] |
|
| [3] |
|
| [4] |
|
| [5] |
|
| [6] |
|
| [7] |
|
| [8] |
|
| [9] |
|
| [10] |
|
| [11] |
|
| [12] |
|
| [13] |
|
| [14] |
|
| [15] |
|
| [16] |
|
| [17] |
|
| [18] |
|
| [19] |
|
| [20] |
|
| [21] |
|
| [22] |
|
| [23] |
|
| [24] |
|
| [25] |
|
| [26] |
|
| [27] |
|
| [28] |
|